Հղիության ժամանակ մոր ֆիզիոլոգիական փոփոխություններ
Հղիության ժամանակ մոր ֆիզիոլոգիական փոփոխություններ, հղիության ընթացքում տեղի ունեցող փոփոխություններ, որոնք հնարավորություն են տալիս տեղավորել զարգացող սաղմը և պտուղը։ Սրանք նորմալ ֆիզիոլոգիական ադապտացիաներ են, որոնք հանգեցնում են վարքի, սրտի, արյան անոթների և արյան աշխատանքի, նյութափոխանակության, ներառյալ արյան շաքարի մակարդակի, երիկամների ֆունկցիայի, կեցվածքի և շնչառության բարձրացման։ Հղիության ընթացքում բազմաթիվ հորմոններ և սպիտակուցներ են արտազատվում, որոնք նույնպես ունեն ազդեցությունների լայն շրջանակ։
Հորմոնալ
[խմբագրել | խմբագրել կոդը]Հղի կանայք կրում են բազմաթիվ փոփոխություններ իրենց ներզատական համակարգում, որոնք օգնում են աջակցել զարգացող պտուղին։ Պտուղ-ընկերքային միավորը արտազատում է ստերոիդ հորմոններ և սպիտակուցներ, որոնք փոխում են տարբեր մայրական ներզատական գեղձերի աշխատանքը։ Երբեմն որոշ հորմոնների մակարդակի փոփոխությունները և դրանց ազդեցությունը թիրախային օրգանների վրա կարող են հանգեցնել հղիության շաքարախտի և հղիության հիպերտոնիայի։
Պտուղ-ընկերքային միավոր
[խմբագրել | խմբագրել կոդը]Պրոգեստերոնի և էստրոգենի մակարդակը շարունակաբար բարձրանում է հղիության ընթացքում՝ ճնշելով հիպոթալամուսի առանցքը և հետագայում դաշտանային ցիկլը։ Պրոգեստերոնը սկզբում արտադրվում է դեղին մարմնիկի կողմից, ապա երկրորդ եռամսյակում ընկերքի կողմից։ Կանայք նաև զգում են մարդու քորիոնիկ գոնադոտրոպինի (β-hCG) աճ, որը արտադրվում է ընկերքի կողմից[1]։
Ենթաստամոքսային գեղձի ինսուլին
[խմբագրել | խմբագրել կոդը]Ընկերքը նաև արտադրում է մարդու ընկերքային լակտոգեն (hPL), որը խթանում է մայրական լիպոլիզը և ճարպաթթուների նյութափոխանակությունը։ Արդյունքում, դա պահպանում է արյան գլյուկոզան պտղի օգտագործման համար։ Այն կարող է նաև նվազեցնել մայրական հյուսվածքի զգայունությունը ինսուլինի նկատմամբ, ինչը հանգեցնում է հղիության շաքարախտի[2]։
Մակուղեղ
[խմբագրել | խմբագրել կոդը]Մակուղեղը աճում է մոտ մեկ երրորդով՝ լակտրոտրոֆների հիպերպլազիայի արդյունքում՝ ի պատասխան պլազմայի բարձր էստրոգենի[3]։ Պրոլակտինը, որը արտադրվում է լակտրոտրոֆների կողմից, աստիճանաբար աճում է հղիության ընթացքում։ Պրոլակտինը միջնորդում է կրծքագեղձի կաթնագեղձերի կառուցվածքի փոփոխությունը ծորանից դեպի լոբուլային-ալվեոլային և խթանում է կաթի արտադրությունը։
Պարաթիրեոիդ հորմոն
[խմբագրել | խմբագրել կոդը]Պտղի կմախքի ձևավորումը և այնուհետև լակտացիան մարտահրավեր է նետում մայրական մարմնին պահպանել կալցիումի մակարդակը[4]։ Պտղի կմախքը հղիության վերջում պահանջում է մոտավորապես 30 գրամ կալցիում[3]։ Մայրական մարմինը հարմարվում է՝ մեծացնելով պարաթիրեոիդ հորմոնը, ինչը հանգեցնում է աղիքների ներսում կալցիումի կլանման ավելացմանը, ինչպես նաև երիկամների կողմից կալցիումի ռեաբսորբիային։ Մայրական շիճուկի ընդհանուր կալցիումը նվազում է մայրական հիպոալբումինեմիայի պատճառով, սակայն կալցիումի իոնացված մակարդակը պահպանվում է[3]։
Մակերիկամներ
[խմբագրել | խմբագրել կոդը]Ընդհանուր կորտիզոլը երրորդ եռամսյակում աճում է ոչ հղիների մակարդակից մինչև երեք անգամ[3]։ Հղիության ընթացքում էստրոգենի ավելացումը հանգեցնում է կորտիկոստերոիդների հետ կապող գլոբուլինի արտադրության ավելացմանը, իսկ ի պատասխան մակերիկամը արտադրում է ավելի շատ կորտիզոլ[3]։ Զուտ ազդեցությունը ազատ կորտիզոլի ավելացումն է։ Սա նպաստում է հղիության ինսուլինի դիմադրությանը և, հնարավոր է, ստրիաներին[3]։ Չնայած կորտիզոլի ավելացմանը, հղի մայրը չի ցուցաբերում Քուշինգի համախտանիշ կամ բարձր կորտիզոլի ախտանիշներ։ Տեսություններից մեկն այն է, որ պրոգեստերոնի բարձր մակարդակը գործում է որպես կորտիզոլի հակառակորդ։
Մակերիկամը նույնպես արտադրում է ավելի շատ ալդոստերոն, ինչը հանգեցնում է ալդոստերոնի ութ անգամ ավելացման։ Կանայք չեն ցուցաբերում հիպերալդոստերոնի նշաններ, ինչպիսիք են հիպոկալեմիան, հիպերնատրեմիան կամ արյան բարձր ճնշումը։
Մակերիկամը նաև արտադրում է ավելի շատ անդրոգեններ, ինչպիսին է տեստոստերոնը, բայց դա բուֆերվում է սեռական հորմոն կապող գլոբուլինի (SHBG) էստրոգենի ավելացմամբ[3]։ SHBG-ն բուռն կերպով կապվում է տեստոստերոնի և ավելի փոքր աստիճանի DHEA-ի հետ[3]։
Վահանաձև գեղձ
[խմբագրել | խմբագրել կոդը]Վահանաձև գեղձը մեծանում է և կարող է ավելի հեշտությամբ զգացվել առաջին եռամսյակում։ Հղիության ընթացքում երիկամների մաքրման ավելացումը հանգեցնում է ավելի շատ յոդի արտազատման և առաջացնում է յոդի հարաբերական անբավարարություն և որպես հետևանք վահանաձև գեղձի չափի մեծացման։ Էստրոգենով խթանված վահանաձև գեղձի հետ կապող գլոբուլինի (TBG) աճը հանգեցնում է ընդհանուր թիրոքսինի (T4) ավելացմանը, սակայն ազատ թիրոքսինը (T4) և տրիյոդոթիրոնինը (T3) մնում են նորմալ[3]։
Էնդոկրին ֆունկցիայի թեստեր հղիության ընթացքում
[խմբագրել | խմբագրել կոդը]| Հորմոն | Թեստ | Արդյունք |
|---|---|---|
| FSH, LH | GnRH խթանում | Երրորդ եռամսյակից մինչև ծննդաբերությունից մի քանի շաբաթ հետո չկա արձագանքում |
| Աճի հորմոն | Ինսուլինի հանդուրժողականության թեստ | Արձագանքը մեծանում է հղիության առաջին կեսին, այնուհետև նորմալանում է մինչև ծննդաբերությունից մի քանի շաբաթ անց |
| TSH | TRH խթանում | Անփոփոխ արձագանք |
| Ինսուլին | Գլուկոզի հանդուրժողականության թեստ | Գլյուկոզայի առավելագույն մակարդակը մեծանում է, և գլյուկոզայի կոնցենտրացիան ավելի երկար է մնում բարձր |
| Կորտիզոլ | ACTH ներարկում | Կորտիզոլի և ալդոստերոնի չափազանցված արձագանք |
| Մետիրապոն | Նվազեցված արձագանք | |
| Միներալոկորտիկոիդներ | ACTH ներարկում | Դեզօքսիկորտիկոստերոնի արձագանք չկա |
| Դեքսամետազոն | Դեզօքսիկորտիկոստերոնի արձագանք չկա |
Կրծքի փոփոխություններ
[խմբագրել | խմբագրել կոդը]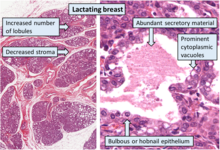
Կնոջ կրծքերը հղիության ընթացքում փոխվում են՝ պատրաստվելու համար երեխային կրծքով կերակրելուն։ Նորմալ փոփոխությունները ներառում են.
- Պտուկի կամ կրծքի քնքշություն
- Հղիության ընթացքում կրծքի չափի մեծացում
- Պտուկների և արեոլայի գույնի կամ չափի փոփոխություններ
- Մոնտգոմերիի տուբերկուլյոզների ավելի ցայտուն տեսք (արեոլայի բշտիկներ)
Հղիության մոտավորապես 16-րդ շաբաթից կուրծքը սկսում է կաթ արտադրել։ Արտասովոր չէ, երբ ծղոտի գույնի հեղուկի փոքր քանակությունը, որը կոչվում է դալ, արտահոսում է պտուկներից։ Կրծքագեղձի ուռուցքները նույնպես երբեմն զարգանում են հղիության ընթացքում, բայց դրանք հիմնականում բարորակ կիստաներ կամ ֆիբրոադենոմա են, որոնք անհանգստության պատճառ չեն հանդիսանում։ Եթե պտուկները սկսում են արտահոսել արյան երանգով հեղուկ, կինը պետք է խորհրդակցի իր բժշկի հետ[5]։
Հղիության ընթացքում կնոջ կուրծքն աճում է, սովորաբար 1-ից 2 բաժակ չափսերով[6]։ Կինը, ով կրում էր C բաժակ կրծկալ մինչև իր հղիությունը, կարող է անհրաժեշտ լինել գնել F բաժակ կամ ավելի մեծ կրծկալ, երբ կերակրում է[7]։ Կնոջ մարմինը նույնպես մեծանում է, և նրա կրծկալի չափը կարող է մեծանալ մեկ կամ երկու չափսով[8]։ Կանանց միջինը 80%-ը կրում է կրծկալի սխալ չափս[9], և մայրերը, ովքեր պատրաստվում են կերակրել, կարող են օգտվել լակտացիայի խորհրդատուի պրոֆեսիոնալ կրծկալից[8]։ Երեխայի ծնվելուց հետո, կրծքով կերակրման սկզբնական փուլից հետո, մայրը կզգա, որ իր կրծքերը լցվում են կաթով (երբեմն կոչվում է «մտնող կաթ»)։ Դա կարող է տեղի ունենալ ծնվելուց մոտ 50-73 ժամ հետո։ Երբ լրիվ լակտացիան սկսվում է, կնոջ կուրծքը զգալիորեն ուռչում է և կարող է զգալ ցավոտ, գնդիկավոր և ծանր (որը կոչվում է engorgement փորկապություն?): Նրա կուրծքը կարող է կրկին մեծանալ 1 կամ 2 բաժակ լրացուցիչ չափերով, սակայն կրծքի անհատական չափը կարող է տարբեր լինել՝ կախված նրանից, թե որքանով է նորածինը կերակրվում յուրաքանչյուր կրծքից[8]։ Հղիության ընթացքում կրծքի չափի փոփոխությունը կարող է կապված լինել նորածնի սեռի հետ, քանի որ իգական սեռի նորածինների մայրերը կրծքի չափի ավելի մեծ փոփոխություններ ունեն, քան արական սեռի մայրերը[10]։
Շատ մարդիկ և նույնիսկ բժշկական մասնագետները սխալմամբ կարծում են, որ կրծքով կերակրելը կրծքագեղձերի թուլացում է առաջացնում (որը կոչվում է պտոզ)[11][12][13]: Արդյունքում որոշ նորածին ծնողներ չեն ցանկանում կերակրել իրենց նորածիններին։ 2009 թվականի փետրվարին Շերիլ Քոուլը բրիտանական Vogue-ին ասել է, որ վարանում է կրծքով կերակրելն իր կրծքի վրա ազդեցության պատճառով։ «Ես ուզում եմ կրծքով կերակրել», - ասաց նա, «բայց ես տեսել եմ, թե ինչ կարող է դա անել, այնպես որ ես կարող եմ վերանայել»[14]։ Իրականում կրծքով կերակրումը չի համարվում կրծքագեղձի պտոզի հիմնական նպաստող։ Փաստորեն, պտոզի վրա ազդող ամենամեծ գործոններն են ծխախոտի ծխելը, կնոջ մարմնի զանգվածի ինդեքսը (BMI), հղիությունների թիվը, կրծքի բաժակի չափը մինչև հղիությունը և տարիքը[15][16]։
Կրծքի չափը չի որոշում կնոջ կողմից կաթի քանակությունը կամ արդյոք նա կկարողանա հաջողությամբ կրծքով կերակրել իր երեխային[17]։ Հղիությունից առաջ կրծքի ավելի մեծ չափը նշան է, որ կրծքի մեջ ավելի շատ ճարպային բջիջներ կան, որոնք չեն ազդում կաթի արտադրության վրա։ Ավելի կարևոր ցուցանիշ է կրծքագեղձի փոփոխությունները հղիության ընթացքում։ Եթե հղիության ընթացքում կնոջ մոտ պտուկի կամ կրծքագեղձի փոփոխություն չի նկատվում, սա վկայում է այն մասին, որ նա կարող է ունենալ հազվագյուտ հիվանդություն, ինչպիսին է կրծքագեղձի հիպոպլազիան, որը կարող է հանգեցնել կրծքով կերակրման ավելի դժվարությունների։ Կանայք, որոնց կուրծքը պարզապես ավելի փոքր է, բայց կրծքի որոշ փոփոխություններ են կրել, հավանաբար կունենան հաջողակ կրծքով կերակրման փորձ։
Սրտանոթային
[խմբագրել | խմբագրել կոդը]Սիրտը շատ առումներով հարմարվում է սրտանոթային համակարգի աճող պահանջարկին, որը տեղի է ունենում հղիության ընթացքում։
- Սրտանոթային համակարգի ելք (լ/ր)՝ 6.26
- Կաթվածի ծավալը (մլ)՝ 75
- Սրտի հաճախականությունը (մեկ րոպեում)՝ 85
- Արյան ճնշումը՝ անփոփոխ
Սրտի արտադրությունն աճում է հղիության վաղ շրջանում և հասնում է առավելագույնի երրորդ եռամսյակում, սովորաբար 30-50%-ով բազայինից բարձր[4]։ Էստրոգենը միջնորդում է սրտի արտադրանքի այս բարձրացմանը՝ մեծացնելով նախաբեռնվածության և հարվածի ծավալը, հիմնականում արյան ընդհանուր ծավալի ավելի մեծ ծավալի միջոցով (որն ավելանում է 40-50%-ով)[18]։ Սրտի հաճախությունը մեծանում է, բայց սովորաբար ոչ ավելի, քան 100 զարկ/րոպե։ Ընդհանուր համակարգված անոթային դիմադրությունը նվազում է 20% -ով երկրորդական պրոգեստերոնի վազոդիլացնող ազդեցության պատճառով։ Ընդհանուր առմամբ, սիստոլիկ և դիաստոլիկ զարկերակային ճնշումը առաջին եռամսյակում իջնում է 10-15 մմ սնդ. սյունով, այնուհետև հղիության երկրորդ կեսին վերադառնում է բազային ցուցանիշին[4]։ Այս բոլոր սրտանոթային հարմարվողականությունները կարող են հանգեցնել ընդհանուր գանգատների, ինչպիսիք են սրտի բաբախյունը, ֆիզիկական վարժությունների հանդուրժողականության նվազումը և գլխապտույտը[4]։
Արգանդի 20 շաբաթական չափից ավելի մեծացումը կարող է սեղմել ստորին երակային խոռոչը, ինչը կարող է զգալիորեն նվազեցնել արյան վերադարձը սիրտ կամ նախաբեռնվածություն։ Արդյունքում, առողջ հղի հիվանդները պառկած դիրքում կամ երկար կանգնած վիճակում կարող են զգալ արյան ցածր ճնշման ախտանիշներ[19]։

Արյունաբանություն
[խմբագրել | խմբագրել կոդը]Արյան ծավալը և հեմոգլոբինի կոնցենտրացիան
[խմբագրել | խմբագրել կոդը]
Հղիության ընթացքում պլազմայի ծավալն ավելանում է 40-50%-ով, իսկ կարմիր արյան բջիջների ծավալը՝ միայն 20-30%-ով[18]։ Այս փոփոխությունները հիմնականում տեղի են ունենում հղիության երկրորդ եռամսյակում և մինչև հղիության 32 շաբաթը[20]։ Նոսրացման շնորհիվ զուտ արդյունքը հեմատոկրիտի կամ հեմոգլոբինի նվազում է, որոնք արյան կարմիր բջիջների կոնցենտրացիայի չափումներ են։ Էրիտրոպոետինը, որը խթանում է արյան կարմիր բջիջների արտադրությունը, ավելանում է հղիության ընթացքում և հասնում է հղիության մակարդակի մոտավորապես 150 տոկոսին[20]։ Հեմատոկրիտի կամ հեմոգլոբինի աննշան անկումն առավել ցայտուն է դրսևորվում երկրորդ եռամսյակի վերջում և դանդաղորեն բարելավվում է, երբ հասնում է ժամկետը[20]։
Թրոմբոցիտների և արյան սպիտակ բջիջների քանակություն
[խմբագրել | խմբագրել կոդը]Հղիության ազդեցությունը թրոմբոցիտների քանակի վրա պարզ չէ, որոշ ուսումնասիրություններ ցույց են տվել թրոմբոցիտների քանակի մեղմ անկում և այլ հետազոտություններ, որոնք ազդեցություն չեն ունեցե[20] լ։ Լեյկոցիտների քանակն ավելանում է արյան մեջ միելոցիտների կամ մետամիելոցիտների հայտնվելով[20]։ Ծննդաբերության ընթացքում նկատվում է լեյկոցիտների քանակի աճ։
Թրոմբոֆիլիա
[խմբագրել | խմբագրել կոդը]Հղի կնոջ մոտ կարող է առաջանալ նաև թրոմբոֆիլիա, ինչը հանգեցնում է արյան մակարդման և էմբոլիայի զարգացման ռիսկի բարձրացմանը, ինչպիսիք են խորը երակային թրոմբոզը և թոքային էմբոլիան։ Հղիության ընթացքում և հետծննդյան շրջանում կանայք 4-5 անգամ ավելի շատ են հակված թրոմբի առաջացմանը, քան այն ժամանակ, երբ նրանք հղի չեն[21]։ Հղիության ընթացքում թրոմբոֆիլիան, հավանաբար, առաջացել է, որպեսզի պաշտպանի կանանց արյունահոսությունից վիժման կամ ծննդաբերության ժամանակ։ Զարգացող երկրներում մայրական մահվան հիմնական պատճառը դեռևս արյունահոսությունն է[21]։ Միացյալ Նահանգներում 2011-2013 թվականներին արյունահոսությունը կազմել է 11,4%-ը, իսկ թոքային էմբոլիան՝ հղիության հետ կապված բոլոր մահերի 9,2%-ը[22]։
Թրոմբների ավելացման ռիսկը կարող է վերագրվել մի քանի բանի։ Հղիության ընթացքում զգալիորեն ավելացել են պրոկոագուլյացիոն գործոնների պլազմային մակարդակները, այդ թվում՝ ֆոն Վիլլեբրանդի գործոնը, ֆիբրինոգենը, գործոնը VII, գործոնը VIII և X գործոնը[20]։ Ինչպես պրոստացիկլինի (թրոմբոցիտների ագրեգացման արգելակող), այնպես էլ թրոմբոքսանի (թրոմբոցիտների ագրեգացման ինդուկտոր և վազոկոնստրրիտոր) արտադրությունը ավելացել են, բայց ընդհանուր առմամբ կա թրոմբոցիտների ռեակտիվության աճ, որը կարող է հանգեցնել թրոմբի նախատրամադրվածության[23]։ Կա նաև արյան լճացում՝ մեծացող արգանդի կողմից ստորին երակային խորոչի սեղմման պատճառով[24]։ Ցույց է տրվել, որ հղիության ընթացքում թրոմբների առաջացման վտանգը մեծացնում են բազմաթիվ գործոններ, ներառյալ բազային թրոմբոֆիլիան, կեսարյան հատումը, պրեէկլամպսիան և այլն[21]։ Թրոմբները սովորաբար զարգանում են ձախ ոտքի կամ ձախ իլիկ/ազդրային երակային համակարգում[25]։ Վերջերս եղել են հղիության ընթացքում Մեյ-Թուրների համախտանիշի մի քանի դեպքեր, երբ աջ ընդհանուր զարկերակային զարկերակը սեղմում է ներքևում գտնվող ձախ ընդհանուր զարկերակային երակը[26]։
Էդեմա
[խմբագրել | խմբագրել կոդը]Էդեման կամ այտուցը տարածված է հղիության ընթացքում, մասամբ այն պատճառով, որ մեծացող արգանդը սեղմում է երակները և ոտքերից ավշային դրենաժը։
Նյութափոխանակություն
[խմբագրել | խմբագրել կոդը]Հղիությունն ազդում է ինչպես սպիտակուցների, այնպես էլ ածխաջրերի նյութափոխանակության վրա։ Մեկ կիլոգրամ հավելյալ սպիտակուց է կուտակվում, որի կեսը գնում է դեպի պտղի և ընկերքի մոտ, իսկ մյուս կեսը՝ արգանդի կծկվող սպիտակուցներին, կրծքագեղձի հյուսվածքին, պլազմայի սպիտակուցին և հեմոգլոբինին։
Սնուցիչների նկատմամբ պահանջարկի ավելացումն ապահովվում է պտղի աճով և ճարպի կուտակմամբ։ Փոփոխությունները պայմանավորված են ստերոիդ հորմոններով, լակտոգենով և կորտիզոլով։
Մայրական ինսուլինի դիմադրությունը կարող է հանգեցնել հղիության շաքարախտի։ Նկատվում է նաև լյարդի նյութափոխանակության բարձրացում՝ գլյուկոնեոգենեզի աճով՝ մայրական գլյուկոզայի մակարդակի բարձրացման համար։
Մարմնի զանգված
[խմբագրել | խմբագրել կոդը]
Հղիության ընթացքում ակնկալվում է որոշակի աստիճանի քաշի ավելացում։ Ընդլայնվող արգանդը, աճող պտուղը, ընկերքը, ամնիոտիկ հեղուկը, մարմնի ճարպի նորմալ աճը և ջրի պահպանման ավելացումը նպաստում են հղիության ընթացքում քաշի ավելացմանը։ Քաշի ավելացման քանակը կարող է տատանվել 5 ֆունտից (2,3 կգ) մինչև 100 ֆունտից ավելի (45 կգ)։ Միացյալ Նահանգներում քաշի ավելացման շրջանակը, որը բժիշկները սովորաբար խորհուրդ են տալիս, կազմում է 25 ֆունտ (11 կգ) մինչև 35 ֆունտ (16 կգ), ավելի քիչ, եթե կինը ավելորդ քաշ ունի, ավելի շատ (մինչև 40 ֆունտ (18 կգ)), եթե կինը թերքաշ է։
Սննդակարգ
[խմբագրել | խմբագրել կոդը]Սննդային առումով հղի կանանց համար անհրաժեշտ է կալորիականության ավելացում 350 կկալ/օր և սպիտակուցի ավելացում մինչև 70 կամ 75 գ/օր։ Գոյություն ունի նաև ֆոլաթթվի ավելացված պահանջ 0,4-ից մինչև 0,8 մգ/օր (կարևոր է նյարդային խողովակի արատները կանխելու համար)։ Միջին հաշվով նկատվում է 20-ից 30 ֆունտ (9,1-ից 13,6 կգ) քաշի ավելացում։
Բոլոր հիվանդներին խորհուրդ է տրվում ընդունել նախածննդյան վիտամիններ՝ փոխհատուցելու սննդի ավելացված պահանջները։ Հետազոտող կաթնասունների խոլինային հավելումը նպաստում է մտավոր զարգացմանը, որը տևում է ողջ կյանքի ընթացքում[27]։
Ստորին միզասեռական տրակտ
[խմբագրել | խմբագրել կոդը]
Պրոգեստերոնը բազմաթիվ փոփոխություններ է առաջացնում միզասեռական համակարգում։ Հղի կնոջ մոտ կարող է աճել երիկամների և միզածորանի չափսերը՝ արյան ծավալի և անոթների ավելացման պատճառով։ Ավելի ուշ հղիության ընթացքում կնոջ մոտ կարող է զարգանալ ֆիզիոլոգիական հիդրոնեֆրոզ և հիդրուրետրոզ, որոնք նորմալ են[28]։ Պրոգեստերոնը առաջացնում է անոթների լայնացում և արյան հոսքի ավելացում դեպի երիկամներ, և արդյունքում գլոմերուլային ֆիլտրման արագությունը (GFR) սովորաբար աճում է 50%-ով, վերադառնալով նորմալ՝ ծննդաբերությունից 20 շաբաթ հետո[18]։ GFR-ի ավելացումը մեծացնում է սպիտակուցի, ալբումինի և գլյուկոզայի արտազատումը։ GFR-ի ավելացումը հանգեցնում է մեզի արտազատման ավելացման, որը կինը կարող է զգալ որպես միզարձակման հաճախականության ավելացում։ Պրոգեստերոնը նաև հանգեցնում է միզածորանների շարժունակության նվազմանը, ինչը կարող է հանգեցնել մեզի լճացման և, հետևաբար, միզուղիների վարակի ռիսկի բարձրացմանը[4]։
Հղիությունը փոխում է հեշտոցային միկրոբիոտան՝ տեսակների/սեռերի բազմազանության կրճատմամբ[29]։ Ֆիզիոլոգիական հիդրոնեֆրոզը կարող է հայտնվել վեց շաբաթից[30]։
Աղեստամոքսային
[խմբագրել | խմբագրել կոդը]Հղիության ընթացքում աղեստամոքսային համակարգի (GI) փոփոխությունները պայմանավորված են արգանդի մեծացմամբ և հղիության հորմոնալ փոփոխություններով։ Անատոմիական առումով աղիքներն ու ստամոքսը իրենց սկզբնական դիրքերից վեր են մղվում մեծացող արգանդի միջոցով։ Թեև աղեստամոքսային համակարգի օրգանների չափերի մեջ որևէ էական փոփոխություն չկա, պորտալարային երակը մեծանում է չափերով հղիության հիպերդինամիկ վիճակի պատճառով։ Պրոգեստերոնի և էստրոգենի բարձր մակարդակը միջնորդում է հղիության ընթացքում աղեստամոքսային համակարգի ֆունկցիոնալ փոփոխությունների մեծ մասը։ Պրոգեստերոնը առաջացնում է հարթ մկանների թուլացում, որը դանդաղեցնում է ստամոքս-աղիքային տրակտի շարժունակությունը և նվազեցնում կերակրափողի ստորին սֆֆինտերի (LES) տոնուսը։ Ստամոքսային ճնշման արդյունքում առաջացած բարձրացումը՝ զուգակցված ցածր LES տոնուսի հետ, հանգեցնում է գաստրոէզոֆագալ ռեֆլյուքսի, որը սովորաբար հանդիպում է հղիության ընթացքում[31]։
Հղիության ընթացքում լեղապարկի քարերի աճը պայմանավորված է լեղապարկի կծկման արգելակմամբ (հարթ մկանների թուլացման ավելացման արդյունքում՝ պրոգեստերոնի միջնորդությամբ) և լեղուղիների տեղափոխման նվազմամբ (միջնորդված էստրոգենով), ինչը հանգեցնում է հղիության խոլեստազի[31]։
Հղիության ընթացքում սրտխառնոցն ու փսխումը, որոնք սովորաբար հայտնի են որպես առավոտյան սրտխառնոց, հղիության ամենատարածված աղեստամոքսային համակարգի ախտանիշներից են։ Այն սկսվում է հղիության 4-ից 8 շաբաթների միջև և սովորաբար նվազում է 14-ից 16 շաբաթների ընթացքում։ Սրտխառնոցի ճշգրիտ պատճառը լիովին պարզված չէ, բայց այն կապված է մարդու քորիոնիկ գոնադոտրոպինի, պրոգեստերոնի մակարդակի բարձրացման և ստամոքսի հարթ մկանների թուլացման հետ։ Hyperemesis gravidarum, որը հղիության ընթացքում սրտխառնոցի և փսխման ծանր ձև է, կարող է հանգեցնել սննդային անբավարարության, քաշի կորստի, էլեկտրոլիտների անհավասարակշռության և հղիության առաջին եռամսյակում հոսպիտալացման հիմնական պատճառներից մեկն է[31]։
Փորկապությունը մեկ այլ աղեստամոքսային համակարգի ախտանիշ է, որը սովորաբար հանդիպում է հղիության ընթացքում։ Այն կապված է հաստ աղիքի նեղացման հետ, քանի որ այն հրվում է դրան կից հայտնաբերված աճող արգանդի կողմից, ինչը հանգեցնում է մեխանիկական շրջափակման։ Համարվում է, որ ամբողջ աղեստամոքսային համակարգի համակարգում շարժունակության նվազումը, ինչպես նաև հղիության ընթացքում ջրի կլանման ավելացումը նպաստող գործոններ են[31]։
Հղիության ընթացքում սովորական են սննդային հակումները ինչպես նաև հոտառությունից խուսափելը որոշակի տեսակի սննդից։ Չնայած այս ախտանիշների ճշգրիտ մեխանիզմները լիովին բացատրված չեն, ենթադրվում է, որ դիետիկ ցանկությունները կարող են առաջանալ այն մտքից, որ որոշ մթերքներ կարող են օգնել ազատվել սրտխառնոցից։ Փիկան, որը ինտենսիվ փափագ է արտասովոր նյութերի, ինչպիսիք են կավը և սառույցը, նույնպես գրանցվել է հղիության ընթացքում[31]։
Թութք և լնդերի հիվանդությունը հղիության հետ կապված երկու սովորական ֆիզիկական բացահայտումներ են, որոնք կապված են աղեստամոքսային համակարգի հետ։ Թութքն առաջանում է հղիության ընթացքում հաճախ հանդիպող փորկապության և երակային գերբնակվածության հետևանքով։ Ենթադրվում է, որ լնդերի հիվանդությունը կապված է լնդերի փափկացման և այտուցի հետ (հեղուկի կուտակումից առաջացած այտուց), որը հիմնականում նկատվում է հղիության ընթացքում։ Լնդերի փոփոխությունների մեխանիզմը և պատճառները վատ են հասկացված[31]։
Իմունային հանդուրժողականություն
[խմբագրել | խմբագրել կոդը]Հղի կնոջ ներսում գտնվող պտուղը կարող է դիտվել որպես անսովոր հաջողակ ալոփոխպատվաստում, քանի որ այն գենետիկորեն տարբերվում է կնոջից[32]։ Նույն կերպ, ինքնաբուխ աբորտի շատ դեպքեր կարող են նկարագրվել նույն կերպ, ինչ մոր փոխպատվաստման մերժումը[32]։
Հենաշարժողական
[խմբագրել | խմբագրել կոդը]Հղիության նեյրոմեխանիկական ադապտացիան վերաբերում է քայլվածքի, կեցվածքի պարամետրերի, ինչպես նաև զգայական հետադարձ կապի փոփոխությանը, որը պայմանավորված է հղիության ընթացքում կանանց անատոմիական, ֆիզիոլոգիական և հորմոնալ բազմաթիվ փոփոխություններով։ Նման փոփոխությունները մեծացնում են հենաշարժական համակարգի խանգարումների և ընկնելու վնասվածքների ռիսկը։ Կմախքամկանային համակարգի խանգարումները ներառում են մեջքի ստորին հատվածի ցավեր, ոտքերի ջղաձգումներ և ազդրի ցավեր։ Հղի կանայք ընկնում են նույն արագությամբ (27%), ինչ 70 տարեկանից բարձր կանայք (28%)։ Ընկումների մեծ մասը (64%) տեղի է ունենում հղիության երկրորդ եռամսյակում։ Բացի այդ, ընկնելու դեպքերի երկու երրորդը կապված է սայթաքուն հատակով քայլելու, շտապելու կամ որևէ առարկա կրելու հետ[33]։ Այս անկումների հիմնական պատճառները լավ հայտնի չեն։ Այնուամենայնիվ, որոշ գործոններ, որոնք կարող են նպաստել այս վնասվածքներին, ներառում են շեղումները նորմալ կեցվածքից, հավասարակշռությունից և քայլվածքից։
Հղիության առաջընթացի հետ մարմնի կեցվածքը փոխվում է։ Հավասարակշռությունը պահպանելու համար կոնքը թեքվում է և հետևի կամարները։ Վատ կեցվածքը բնականաբար առաջանում է կնոջ որովայնի մկանների ձգումից, երբ պտուղը մեծանում է։ Այս մկանները ավելի քիչ կարող են կծկվել և պահել մեջքի ստորին հատվածը պատշաճ հարթության մեջ։ Հղի կնոջ քայլվածքը տարբերվում է։ Քայլը երկարում է հղիության առաջընթացի հետ՝ քաշի ավելացման և կեցվածքի փոփոխության պատճառով։ Միջին հաշվով, հղիության ընթացքում կնոջ ոտքը կարող է աճել կես չափով կամ ավելի։ Բացի այդ, հղիության ընթացքում մարմնի քաշի ավելացումը, հեղուկի պահպանումը և քաշի ավելացումը նվազեցնում են ոտքի կամարները՝ հետագայում ավելացնելով ոտքի երկարությունը և լայնությունը։ Ավելացած հորմոնների ազդեցությունը, ինչպիսիք են էստրոգենը և ռելաքսինը, սկսում են փափուկ հյուսվածքների, աճառի և կապանների վերափոխումը։
Զանգվածի ավելացումը, մասնավորապես իրանի շուրջը, բնականաբար փոխում է հղի մոր զանգվածի կենտրոնը (COM): COM-ի փոփոխությունը հղի մայրերից պահանջում է հարմարեցնել իրենց մարմինը՝ հավասարակշռությունը պահպանելու համար։
Գոտկային հատվածի լորդոզ
[խմբագրել | խմբագրել կոդը]Հղիության հետ կապված լրացուցիչ բեռը դիրքային կերպով փոխհատուցելու համար հղի մայրերը հաճախ երկարացնում են իրենց մեջքի ստորին հատվածը։ Քանի որ պտղի ծանրաբեռնվածությունը մեծանում է, կանայք հակված են թեքել իրենց մեջքի ստորին հատվածը, հատկապես իրենց ողնաշարի գոտկատեղի հատվածում, որպեսզի պահպանեն կեցվածքի կայունությունը և հավասարակշռությունը։ Գոտկատեղի կամարակապությունը հայտնի է որպես գոտկային լորդոզ, որը զանգվածի կենտրոնը վերականգնում է կայուն դիրքում՝ նվազեցնելով ազդրի մոմենտը։ Համաձայն Ուիթքոմի և այլոց կատարած հետազոտության, գոտկատեղի լորդոզը կարող է աճել 32 աստիճանի անկյան տակ պտղի զանգվածի 0%-ով (այսինքն՝ ոչ հղի կանայք կամ շատ վաղ հղիության ընթացքում) մինչև 50 աստիճան՝ պտղի 100% զանգվածի դեպքում (ավելի ուշ)։ Հետծննդյան շրջանում լորդոզի անկյունը նվազում է և կարող է հասնել մինչև հղիության անկյունը։ Ցավոք սրտի, թեև գոտկատեղի լորդոզը նվազեցնում է ազդրի մոմենտը, այն նաև ուժեղացնում է ողնաշարի կտրող բեռը[34], որը կարող է հղի կանանց մոտ մեջքի ստորին մասում տարածված ցավի պատճառ դառնալ[35]։
Էվոլյուցիոն հետևանքներ
[խմբագրել | խմբագրել կոդը]Հաշվի առնելով հղիության ընթացքում պտղի ծանրաբեռնվածության պահանջները և մարդկանց ֆիզիկական պատրաստվածության համար սերունդ ստեղծելու կարևորությունը, բնական ընտրությունը կարող է դեր ունենալ կանանց գոտկատեղի եզակի անատոմիայի ընտրության հարցում։ Մարդկանց տղամարդկանց և կանանց գոտկային ողնաշարային սյունակում կան սեռային տարբերություններ, ինչը, ի վերջո, օգնում է մեղմել կանանց մոտ պտղի ծանրաբեռնվածության պատճառով առաջացած որոշ անհանգստությունը։ Գոտկատեղում կան 5 ողեր և՛ արական, և՛ էգերի համար։ Այնուամենայնիվ, կանանց գոտկատեղի 3 ստորին ողերը սեպաձև են են, մինչդեռ արական սեռի համար գոտկատեղի միայն 2 ստորին ողն է սեպաձև։ Երբ իգական սեռը ձգում է մեջքի ստորին հատվածը, ինչպես օրինակ՝ պտղի ծանրաբեռնվածության ժամանակ, լրացուցիչ սեպաձև ողն ունենալը նվազեցնում է կտրող ուժը։ Մարդկանց մոտ այս գոտկային սեռական դիմորֆիզմը ցույց է տալիս, որ բնական ընտրության բարձր ճնշումը բարելավում է հղիության ընթացքում մոր կեցվածքը և տեղաշարժը[34]։
Եթե բնական ընտրությունը գործել է Homo sapiens-ի գոտկատեղի վրա՝ ստեղծելով այս սեռական դիմորֆիզմը, ապա այս տեսակի հատկանիշը պետք է երևա նաև Australopithecus սեռի մեջ՝ հոմինիններ, որոնք հանդես են գալիս որպես երկոտանիներ ամենասկզբից երկոտանի հոմինիների առաջացումից առնվազն 2 միլիոն տարի անց։ Ներկայումս կան 2 գրեթե ամբողջական ավստրալոպիթային գոտկային հատվածներ. մեկը գոտկատեղում ունի երեք սեպաձև ող, իսկ մյուսը՝ երկու։ Այս բացահայտումների բացատրությունն այն է, որ առաջինը իգական սեռի ներկայացուցիչ է, իսկ երկրորդը` արական սեռի։ Այս տեսակի ապացույցները հաստատում են այն գաղափարը, որ բնական ընտրությունը դիմորֆ դեր է խաղացել ողնաշարի գոտկային շրջանի անատոմիայի ձևավորման գործում[34]։
Կազմվածքի կայունություն
[խմբագրել | խմբագրել կոդը]Հղիության առաջընթացի ընթացքում ավելացված քաշը նույնպես ազդում է հավասարակշռությունը պահպանելու ունակության վրա։
Ընկալում
[խմբագրել | խմբագրել կոդը]Հղի կանանց մոտ հանգիստ կանգնելու ժամանակ հավասարակշռության ընկալման նվազում է նկատվում, ինչը հաստատվում է առաջի-հետևի (առջևից հետևի) ճոճի աճով[36]։ Այս հարաբերությունները ուժեղանում են, քանի որ հղիությունը զարգանում է և զգալիորեն նվազում է հետծննդյան շրջանում։ Հավասարակշռության կայունության նվազումը (ինչպես փաստացի, այնպես էլ ընկալվող) փոխհատուցելու համար կեցվածքի լայնությունը մեծանում է՝ կեցվածքի կայունությունը պահպանելու համար։
Արձագանք անկայունություններին
[խմբագրել | խմբագրել կոդը]
Կեցվածքի դինամիկ կայունության պայմաններում, որը կարող է սահմանվել որպես պատասխան առաջի (առջևի) և հետին (հետևի) խանգարումներին, հղիության հետևանքները տարբեր են։ Սկզբնական ճոճը, ընդհանուր ճոճը և ճոճի արագությունը (տե՛ս նկարը փոփոխականների նկարագրության համար) զգալիորեն ավելի քիչ են հղիության երրորդ եռամսյակում, քան երկրորդ եռամսյակում և ոչ հղի կանանց համեմատությամբ։ Այս բիոմեխանիկական բնութագրերը հնարավոր պատճառներ են, թե ինչու են անկումները ավելի տարածված հղիության ընթացքում երկրորդ եռամսյակում։
Բացի այդ, այն ժամանակը, որ տևում է հղիներին (հղիության ցանկացած փուլ) խանգարմանը արձագանքելու համար էականորեն տարբեր չէ ոչ հղի կանանցից[37]։ Սա ակնարկում է որոշակի կայունության մեխանիզմի մասին, որը թույլ է տալիս հղիներին փոխհատուցել հղիության ընթացքում ունեցած փոփոխությունները։
Քայլք
[խմբագրել | խմբագրել կոդը]Հղի կանանց մոտ քայլվածքը հաճախ հայտնվում է որպես «թափիկ»՝ առաջ քայլվածք, որը ներառում է կողային բաղադրիչ։ Այնուամենայնիվ, հետազոտությունը ցույց է տվել, որ հղիության ընթացքում միայն առաջ քայլվածքը մնում է անփոփոխ։ Պարզվել է, որ քայլվածքի պարամետրերը, ինչպիսիք են քայլվածքի կինեմատիկան, (արագությունը, քայլի երկարությունը և արագությունը) մնում են անփոփոխ հղիության երրորդ եռամսյակում և ծննդաբերությունից 1 տարի հետո։ Այս պարամետրերը հուշում են, որ առաջ շարժման փոփոխություն չկա։ Այնուամենայնիվ, կա քայլվածքի կինետիկ պարամետրերի զգալի աճ, որը կարող է օգտագործվել բացատրելու, թե ինչպես է քայլվածքի շարժումը մնում համեմատաբար անփոփոխ՝ չնայած հղիության ընթացքում մարմնի զանգվածի, լայնության և գոտկատեղի զանգվածի բաշխման փոփոխությանը։ Քայլվածքի այս կինետիկ պարամետրերը ենթադրում են ազդրի աբդուկցիոն, ազդրի ընդարձակող և կոճի ոտնաթաթի ճկման մկանային խմբերի ավելացված օգտագործում։ Այս քայլվածքի շեղումները փոխհատուցելու համար հղի կանայք հաճախ կատարում են հարմարվողականություններ, որոնք կարող են հանգեցնել կմախքամկանային վնասվածքների։ Թեև «ճոճվելու» գաղափարը չի կարող անտեսվել, այս արդյունքները ցույց են տալիս, որ վարժությունն ու մարզումը կարող են օգնել վերացնել այդ վնասվածքները[38]։
Շնչառական
[խմբագրել | խմբագրել կոդը]Կան բազմաթիվ ֆիզիոլոգիական փոփոխություններ, որոնք տեղի են ունենում հղիության ընթացքում, որոնք ազդում են շնչառական վիճակի և ֆունկցիայի վրա։ Պրոգեստերոնը նկատելի ազդեցություն է ունենում շնչառության ֆիզիոլոգիայի վրա՝ մեծացնելով րոպեական ծավալը (1 րոպեում թոքեր ներս և դուրս եկող օդի քանակը) 40%-ով առաջին եռամսյակում միայն մակընթացային ծավալի ավելացման միջոցով, քանի որ շնչառության հաճախականությունը չի փոխվում հղիության ընթացքում[39][40]։ Արդյունքում, արյան մեջ ածխածնի երկօքսիդի մակարդակը նվազում է, և արյան pH-ն դառնում է ավելի ալկալային (այսինքն՝ pH-ն ավելի բարձր է և ավելի հիմնական)։ Սա հանգեցնում է նրան, որ մայրական երիկամները բիկարբոնատ են արտազատում՝ փոխհատուցելու pH-ի այս փոփոխությունը։ Շիճուկում ինչպես ածխաթթու գազի, այնպես էլ բիկարբոնատի կոնցենտրացիաների նվազման համակցված ազդեցությունը հանգեցնում է արյան pH-ի մի փոքր ընդհանուր աճի (մինչև 7,44՝ ոչ հղի վիճակում 7,40-ի համեմատ)։ Եթե հղի կնոջ վրա զարկերակային արյան գազի (ABG) նմուշ է վերցվում, հետևաբար, այն կբացահայտի շնչառական ալկալոզ (շիճուկում ածխաթթու գազի նվազման հետևանքով թոքերի միջնորդությամբ) փոխհատուցող մետաբոլիկ ացիդոզով (շիճուկի բիկարբոնատի նվազմամբ՝ միջնորդավորված երիկամներ)։
Քանի որ արգանդը և պտուղը ժամանակի ընթացքում շարունակում են մեծանալ, ստոծանին աստիճանաբար ավելի վեր է տեղաշարժվում։ Սա հանգեցնում է կրծքավանդակի խոռոչում թոքերի ընդլայնման համար ավելի քիչ տարածության և հանգեցնում է արտաշնչման պահուստային ծավալի և մնացորդային ծավալի նվազմանը։ Սա ավարտվում է հղիության ընթացքում ֆունկցիոնալ մնացորդային հզորության (FRC) 20% նվազմամբ։
Հղիության ընթացքում թթվածնի սպառումն ավելանում է 20%-ից 40%-ով, քանի որ աճող պտղի, ընկերքի թթվածնի պահանջարկը և մայրական օրգանների նյութափոխանակության ակտիվությունը բարձրացնում են հղի կնոջ ընդհանուր թթվածնի պահանջարկը։ Թթվածնի սպառման այս աճը, որը զուգորդվում է FRC-ի նվազման հետ, կարող է նշանակել, որ նախկինում գոյություն ունեցող և/կամ համակցված ասթմա, թոքաբորբ կամ այլ շնչառական խնդիրներ ունեցող հղիները կարող են ավելի հակված լինել հիվանդության սրման և շնչառական դեկոպենսացիայի հղիության ընթացքում[40]։
Ծանոթագրություններ
[խմբագրել | խմբագրել կոդը]- ↑ Shock, Nathan W. (1944). «Physiological Aspects of Development». Review of Educational Research. 14 (5): 413–426. doi:10.2307/1168440. ISSN 0034-6543. JSTOR 1168440.
- ↑ «Gestational Diabetes in Primary Care: Diabetes in Pregnancy, Medscape». Վերցված է 2011 թ․ հունիսի 22-ին.
- ↑ 3,00 3,01 3,02 3,03 3,04 3,05 3,06 3,07 3,08 3,09 Gardner D, Shoback D (2011). Greenspan's Basic and Clinical Endocrinology. McGraw-Hill. ISBN 978-0-07-162243-1.
- ↑ 4,0 4,1 4,2 4,3 4,4 Hayes M, Larson L (2012). «Chapter 220. Overview of Physiologic Changes of Pregnancy». Principles and Practice of Hospital Medicine. The McGraw-Hill Companies. ISBN 978-0071603898.
- ↑ «Breast changes during and after pregnancy». Breast Cancer Now. 2017 թ․ հունիսի 23.
- ↑ «About breastmilk and breastfeeding». National Childbirth Trust. 2022 թ․ սեպտեմբերի 8. Վերցված է 2023 թ․ փետրվարի 18-ին.
- ↑ «Nursing bras». Consumer Reports. Վերցված է 2011 թ․ նոյեմբերի 16-ին.
- ↑ 8,0 8,1 8,2 «Nursing bras». Consumer Reports. Վերցված է 2011 թ․ նոյեմբերի 16-ին.
- ↑ Wood K, Cameron M, Fitzgerald K (2008 թ․ մարտ). «Breast size, bra fit and thoracic pain in young women: a correlational study». Chiropractic & Osteopathy. 16: 1. doi:10.1186/1746-1340-16-1. PMC 2275741. PMID 18339205.
- ↑ Galbarczyk A (2011). «Unexpected changes in maternal breast size during pregnancy in relation to infant sex: an evolutionary interpretation». American Journal of Human Biology. 23 (4): 560–2. doi:10.1002/ajhb.21177. PMID 21544894. S2CID 37965869.
- ↑ Lauersen NH, Stukane E (1998). The Complete Book of Breast Care (1st Trade Paperback ed.). New York: Fawcett Columbine/Ballantine. ISBN 978-0-449-91241-6.
- ↑ «Breast Sagging». Արխիվացված է օրիգինալից 2012-02-04-ին. Վերցված է 2012 թ․ փետրվարի 2-ին.
- ↑ «Sagging Breasts». Channel 4. 2009. Արխիվացված է օրիգինալից 2008 թ․ մայիսի 2-ին. Վերցված է 2012 թ․ փետրվարի 3-ին.
- ↑ Jay E (2009 թ․ փետրվարի 13). «Will breastfeeding leave you with a little less lift?». Վերցված է 2012 թ․ փետրվարի 2-ին.
- ↑ Thompson A (2007 թ․ նոյեմբերի 2). «Breastfeeding Does Not Make Breasts Sag, Study Suggests». LiveScience.com. Վերցված է 2012 թ․ փետրվարի 2-ին.
- ↑ Campolongo M (2007 թ․ դեկտեմբերի 5). «What Causes Sagging Breasts?». Արխիվացված է օրիգինալից 2012 թ․ մայիսի 15-ին. Վերցված է 2012 թ․ հունվարի 26-ին.
- ↑ «Does breast size matter when you are breastfeeding?». La Leche League. Արխիվացված է օրիգինալից 2021-01-17-ին. Վերցված է 2024-06-27-ին.
- ↑ 18,0 18,1 18,2 Guyton AC, Hall JE (2005). Textbook of Medical Physiology (11 ed.). Philadelphia: Saunders. էջեր 103g. ISBN 81-8147-920-3.
- ↑ Foley MR (2020 թ․ փետրվար). Lockwood CJ, Gersch BJ, Barss VA (eds.). «Maternal adaptations to pregnancy: Cardiovascular and hemodynamic changes». www.uptodate.com. UptoDae. Վերցված է 2018 թ․ հոկտեմբերի 21-ին.
- ↑ 20,0 20,1 20,2 20,3 20,4 20,5 Mims MP (2015). «Hematology During Pregnancy». Williams Hematology (9 ed.). McGraw-Hill Education.
- ↑ 21,0 21,1 21,2 James AH (2009 թ․ հունվարի 1). «Pregnancy-associated thrombosis». Hematology. American Society of Hematology. Education Program. 2009 (1): 277–85. doi:10.1182/asheducation-2009.1.277. PMID 20008211.
- ↑ «Pregnancy Mortality Surveillance System | Pregnancy | Reproductive Health | CDC». www.cdc.gov. 2017 թ․ նոյեմբերի 9. Վերցված է 2017 թ․ դեկտեմբերի 3-ին.
- ↑ Pessel C, Tsai MC (2013). «Chapter 10. The Normal Puerperium». Current Diagnosis & Treatment: Obstetrics & Gynecology (11 ed.). The McGraw-Hill Companies.
- ↑ Bowman Z (2012 թ․ հունիսի 1). «Thromboprophylaxis in pregnancy». Contemporary OB/GYN.
- ↑ Schwartz D, Malhotra A, Weinberger SE (2017 թ․ նոյեմբեր). «Deep vein thrombosis in pregnancy: Epidemiology, pathogenesis, and diagnosis». www.uptodate.com. Վերցված է 2017 թ․ դեկտեմբերի 4-ին.
- ↑ DeStephano CC, Werner EF, Holly BP, Lessne ML (2014 թ․ հուլիս). «Diagnosis and management of iliac vein thrombosis in pregnancy resulting from May-Thurner Syndrome». Journal of Perinatology. 34 (7): 566–8. doi:10.1038/jp.2014.38. PMID 24968901. S2CID 5501300.
- ↑ Tees RC, Mohammadi E (1999 թ․ նոյեմբեր). «The effects of neonatal choline dietary supplementation on adult spatial and configural learning and memory in rats». Developmental Psychobiology. 35 (3): 226–40. doi:10.1002/(SICI)1098-2302(199911)35:3<226::AID-DEV7>3.0.CO;2-H. PMID 10531535.
- ↑ Rasmussen PE, Nielsen FR (1988 թ․ մարտ). «Hydronephrosis during pregnancy: a literature survey». European Journal of Obstetrics, Gynecology, and Reproductive Biology. 27 (3): 249–59. doi:10.1016/0028-2243(88)90130-x. PMID 3280355.
- ↑ Sharma H, Tal R, Clark NA, Segars JH (2014 թ․ հունվար). «Microbiota and pelvic inflammatory disease». Seminars in Reproductive Medicine. 32 (1): 43–9. doi:10.1055/s-0033-1361822. PMC 4148456. PMID 24390920.
- ↑ Shagana, J.A.; Dhanraj, M.; Jain, Ashish; Nirosa, T. (2018 թ․ օգոստոսի 1). «Physiological changes in pregnancy». Drug Invention Today. 10: 1594–1597.
- ↑ 31,0 31,1 31,2 31,3 31,4 31,5 Bianco A (2020 թ․ օգոստոս). Lockwood CJ, Friedman S, Barss VA (eds.). «Maternal adaptations to pregnancy: Gastrointestinal tract». www.uptodate.com. Վերցված է 2017 թ․ նոյեմբերի 30-ին.
- ↑ 32,0 32,1 Clark DA, Chaput A, Tutton D (1986 թ․ մարտ). «Active suppression of host-vs-graft reaction in pregnant mice. VII. Spontaneous abortion of allogeneic CBA/J x DBA/2 fetuses in the uterus of CBA/J mice correlates with deficient non-T suppressor cell activity». Journal of Immunology. 136 (5): 1668–75. doi:10.4049/jimmunol.136.5.1668. PMID 2936806. S2CID 22815679. Արխիվացված է օրիգինալից 2020-05-31-ին. Վերցված է 2024-06-27-ին.
- ↑ Dunning K, LeMasters G, Levin L, Bhattacharya A, Alterman T, Lordo K (2003 թ․ դեկտեմբեր). «Falls in workers during pregnancy: risk factors, job hazards, and high risk occupations». American Journal of Industrial Medicine. 44 (6): 664–72. doi:10.1002/ajim.10318. PMID 14635243.
- ↑ 34,0 34,1 34,2 Whitcome KK, Shapiro LJ, Lieberman DE (2007 թ․ դեկտեմբեր). «Fetal load and the evolution of lumbar lordosis in bipedal hominins» (PDF). Nature. 450 (7172): 1075–8. Bibcode:2007Natur.450.1075W. doi:10.1038/nature06342. PMID 18075592. S2CID 10158.
- ↑ Ostgaard HC, Andersson GB, Karlsson K (1991 թ․ մայիս). «Prevalence of back pain in pregnancy». Spine. 16 (5): 549–52. doi:10.1097/00007632-199105000-00011. PMID 1828912. S2CID 5546397.
- ↑ Jang J, Hsiao KT, Elizabeth Hsiao-Wecksler|Hsiao-Wecksler ET (2008 թ․ մայիս). «Balance (perceived and actual) and preferred stance width during pregnancy». Clinical Biomechanics. 23 (4): 468–76. doi:10.1016/j.clinbiomech.2007.11.011. PMID 18187242.
{{cite journal}}: Vancouver style error: non-Latin character in name 3 (օգնություն) - ↑ McCrory JL, Chambers AJ, Daftary A, Redfern MS (2010 թ․ օգոստոս). «Dynamic postural stability during advancing pregnancy». Journal of Biomechanics. 43 (12): 2434–9. doi:10.1016/j.jbiomech.2009.09.058. PMID 20537334.
- ↑ Foti T, Davids JR, Bagley A (2000 թ․ մայիս). «A biomechanical analysis of gait during pregnancy». The Journal of Bone and Joint Surgery. American Volume. 82 (5): 625–32. doi:10.2106/00004623-200005000-00003. PMID 10819273. S2CID 23260370.
- ↑ Campbell LA, Klocke RA (2001 թ․ ապրիլ). «Implications for the pregnant patient». American Journal of Respiratory and Critical Care Medicine. 163 (5): 1051–4. doi:10.1164/ajrccm.163.5.16353. PMID 11316633.
- ↑ 40,0 40,1 Creasy RK, Resnik R, Iams JD (2004). Maternal-Fetal Medicine: Principles and Practice. Philadelphia: Saunders. էջեր 118–119, 1173.
